最近、インドや東南アジアを中心に発生している、非常に致死率の高いウイルスがいます。それが「ニパウイルス」と呼ばれるウイルスです。
ニパウイルスは「人獣共通感染症」と呼ばれるタイプの一種。
私たちの暮らしが豊かになる一方で、野生動物との距離が縮まり、かつては未知だったウイルスがヒトの社会に流れ込んでくることがあります。その中でも、特に高い致死率と独特な病態から、世界保健機関(WHO)が「パンデミックの可能性がある疾患」として警戒を強めているのが、ニパウイルスなのです。
一体どういったウイルスなのでしょうか?今回はニパウイルスの特徴について、感染経路や具体的な症状、日本にくる可能性について解説していきます。
Table of Contents
ニパウイルスとは?
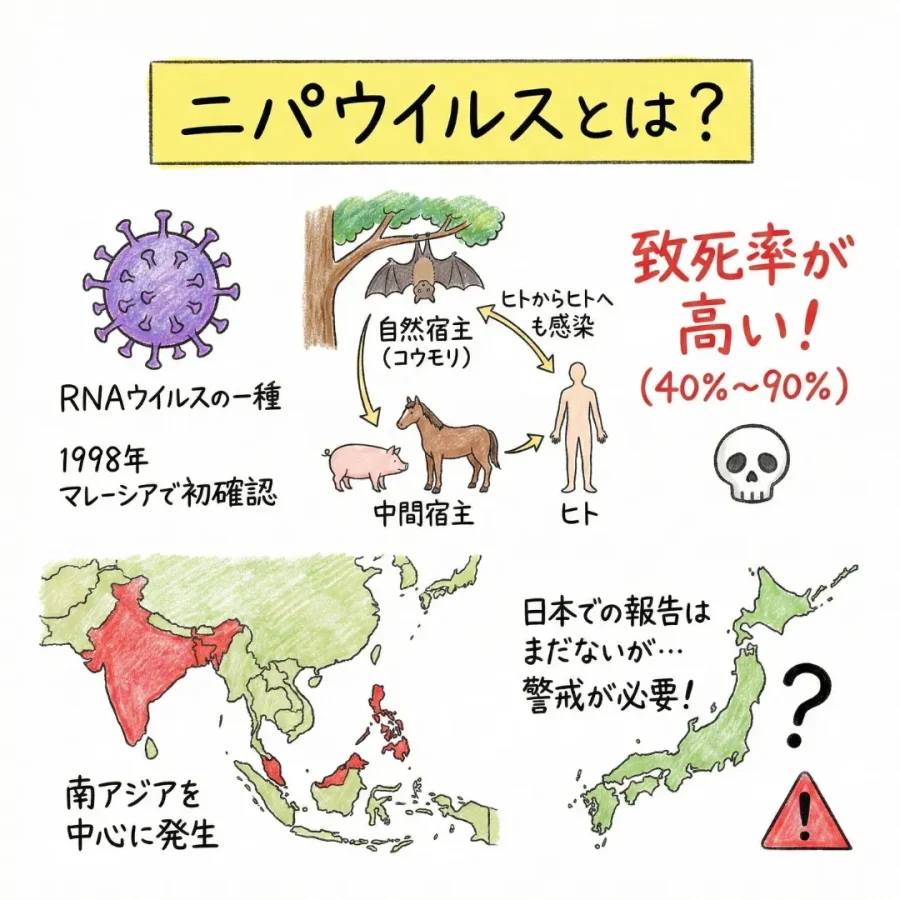
ニパウイルス(Nipah virus; NiV)は、モノネガウイルス目パラミクソウイルス科ヘニパウイルス属に分類されるウイルスです。RNAウイルスの一種で、1998年にマレーシアで初めて確認されました。それ以来、以下のように南アジアを中心に断続的にアウトブレイク(集団感染)を繰り返しています。
1. マレーシア・シンガポール(1998年-1999年)
最初の大規模流行は養豚場の労働者の間で発生しました。当初は日本脳炎と間違われましたが、新種のウイルスとして分離され、地名にちなんでニパウイルスと命名されました。この時は265名の症例のうち105名が亡くなり、致死率は約39.6%でした。
2. バングラデシュ(2001年-現在)
バングラデシュではほぼ毎年、散発的な流行が続いています。ここではブタを介さず、コウモリから直接ヒトへ、あるいはヒトからヒトへの感染が主となっています。2025年現在までに累計347名の症例が報告され、致死率は約71.7%となっています。
3. インド(2001年-現在)
特に南部ケララ州では2018年以降、コーリコードやマラップラム地区で継続的に症例が報告されています。トータルで100例以上の感染例が確認されており、致死率は50%から年度により90%までのぼります。
4. フィリピン(2014年)
ミンダナオ島で発生し、ウマからヒトへの感染が確認されました。17名の症例があり、致死率は53%を超えました。
このように、現在は日本での感染例は報告されていませんが、致死率が高いうえに、国を超えて感染が広がっていることから「日本にも来るのではないか」と警戒が広がっています。
(参照:India「CD Alert:Nipah Virus Disease」)
(参照:Nipah Virus Outbreaks: Still Small but Extremely Lethal)
(参照:WHO「Nipah virus infection – India」)
ニパウイルスの感染経路は?
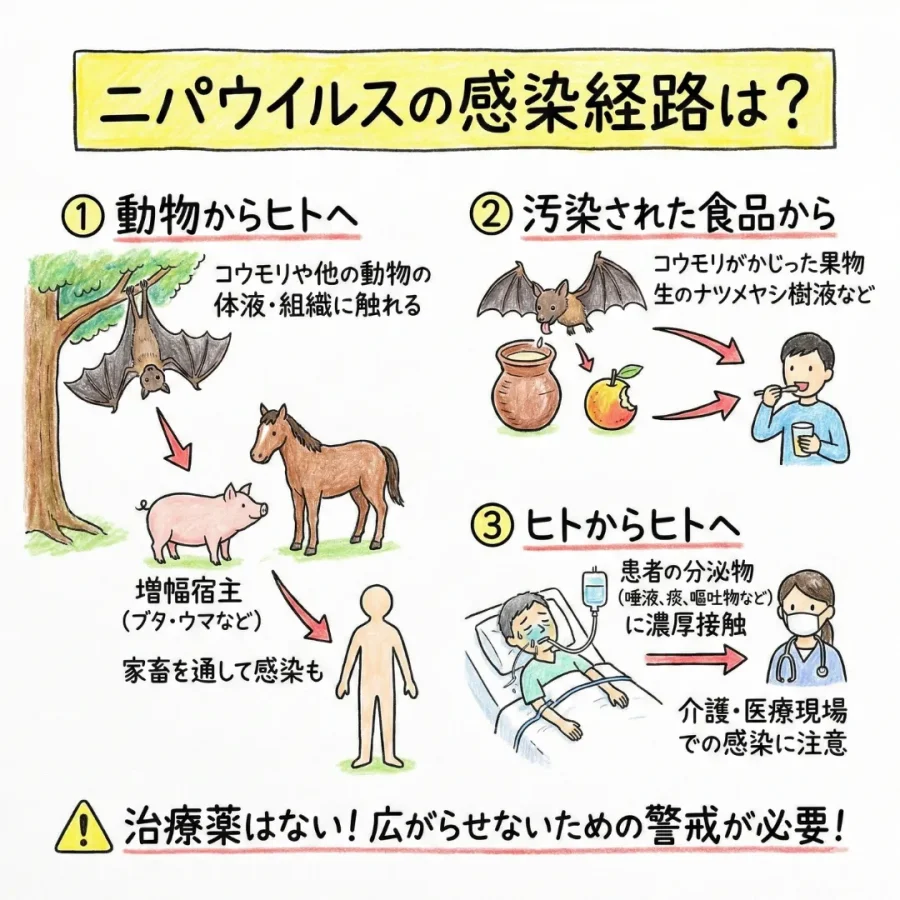
ニパウイルスは「人獣共通感染症」の1種です。
もともとは、「フライングフォックス」として知られるオオコウモリ科のコウモリが、ウイルスを持っている「自然宿主」となっています。コウモリ自身は発症しませんが、唾液、尿、糞便などを通じてウイルスを排出して、他の動物やヒトに感染させる恐れがあります。
ニパウイルスの主な感染経路は以下の通りです。
① コウモリ以外の動物からヒトにうつるケース
感染した動物の体液や組織に直接触れることで感染します。
例えば、マレーシアのケースではブタが、フィリピンではウマが「増幅宿主」となりました。ブタの体内ではウイルスが爆発的に増加し、呼吸器分泌物を介して人間に感染を広げています。
このように、コウモリが直接ではなく、家畜を通してヒトに伝搬させるケースが多いです。
② 汚染された食品を食べてうつるケース
ウイルスに汚染されている食べ物からうつるケースも報告されています。
例えば南アジアでは、生のナツメヤシ樹液を飲む習慣が主な感染源となっています。夜間にコウモリが樹液採取容器に接触し、分泌物で樹液を汚染してしまうのです。
実際、バングラデュのWHOのレポートでは「バングラデシュのニパウイルス感染症例の約半数は生のナツメヤシ樹液(DPS)またはタリ(発酵させたナツメヤシ樹液)の摂取歴が確認された」としていますね。
また、コウモリがかじった跡のある果物を洗わずに食べることも非常に危険です。
③ ヒトからヒトにうつるケース
警戒すべきは動物や食べ物にとどまりません。感染したヒトからヒトにうつるケースもあります。
実際、WHOのバングラデュにおけるレポートによると「バングラデシュではこれまでに347件のNiV感染症例のうち29%は直接的なヒトからヒトへの感染によるものでした。」とされています。
患者の唾液、痰、尿、嘔吐物などの分泌物に濃厚接触することで起こり、特に末期症状の患者はウイルス排出量が多く、介護者や医療従事者への感染(院内感染)が深刻な問題となっているのです
このように、もちろんまだ感染者数は小規模なので、感染力が高いウイルスとは言えないものの、さまざまな感染経路でうつるウイルスです。さらに後述しますが、現在のところニパウイルスに特異的な治療薬はまだ存在しません。
そのため、特に日本での感染例が報告された場合は「広がらせない」ための最大限の警戒が必要でしょう。
(参照:WHO「Nipah virus infection – Bangladesh」)
(参照:厚生労働省検疫所「ニパウイルス感染症-インド(2025年8月6日)」)
ニパウイルスの症状は?
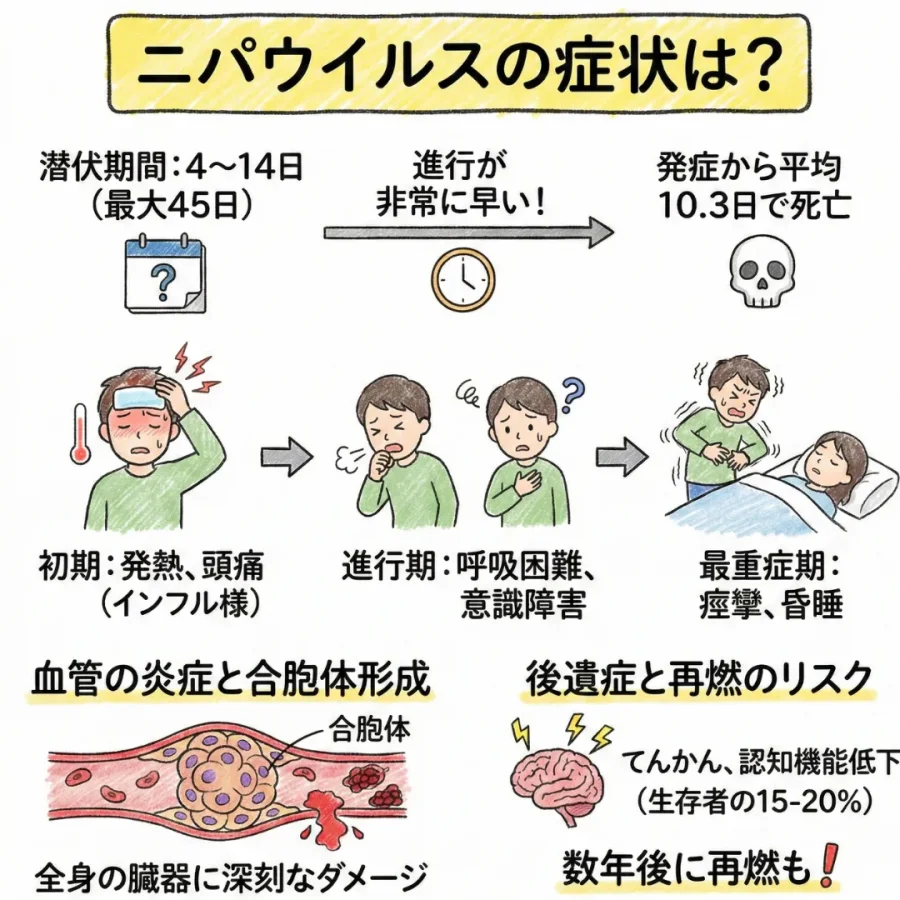
ニパウイルスの潜伏期間は通常4日から14日ですが、最大で45日に及ぶこともあります。そのため、感染していてもなかなか気づかれにくいの大きな脅威の1つですね。
そして、発症から死に至るまでの期間は平均約10.3日と、非常に進行が早いのが特徴です。
症状としては、多くの場合、以下の経過をとります。
- 初期(1-3日目):高熱、激しい頭痛、筋肉痛、咽頭痛、嘔吐など、インフルエンザに似た非特異的な症状が現れます。
- 進行期(4-7日目):激しい咳や呼吸困難などの呼吸器症状のほか、意識が朦朧としたり、強い興奮状態に陥ったりする神経症状が現れます。
- 最重症期:急速に意識を失い、痙攣が起き、24時間から48時間以内に昏睡状態へと陥ります。
二パウイルスが体内に侵入すると、細胞表面の「エフリンB2」や「エフリンB3」という受容体に結合します。エフリンB2は全身の血管内皮細胞や肺に、エフリンB3は脳の海馬や大脳皮質に多く存在します。
そして、ニパウイルス感染の最大の特徴は、血管の炎症です。ウイルスが血管の内側の細胞に感染すると、細胞同士が融合して「合胞体(シンシチウム)」という多核の細胞の塊を作ります。そのため、ウイルスにより血管が壊れ、血栓ができたり、出血が起きたりして、全身の臓器に深刻なダメージを与えるんですね。
このように、非常に進行も速く、有効な治療手段がないところが「ニパウイルス」の恐ろしいところです。
また、幸いにも急性期を生き延びたとしても、約15%から20%の人に難治性のてんかん、認知機能の低下、性格変化などの後遺症が残ります。さらに驚くべきことに、数ヶ月から数年(マレーシアの例では11年後)を経て、潜伏していたウイルスによって脳炎が「再燃」することがあるのです。
(参照:Nipah virus: pathogenesis, genome, diagnosis, and treatment)
(参照:Relapsed and late-onset Nipah encephalitis)
ニパウイルスの治療は?
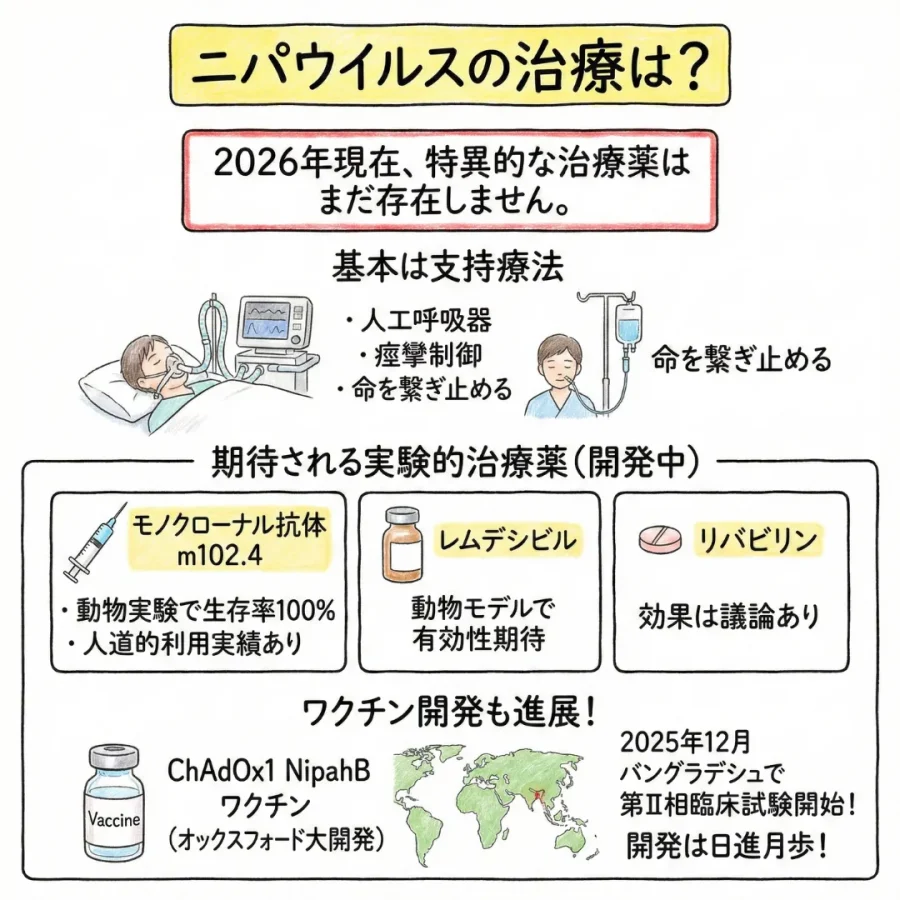
残念ながら、2026年現在、広く承認されたニパウイルス特異的な治療薬はまだ存在しません。基本的には、人工呼吸器による管理や痙攣の制御など、患者の命を繋ぎ止めるための「支持療法」が中心となります。
ただ、実験的に期待されている治療法はいくつかあります。例えば、次の通りです。
- モノクローナル抗体 m102.4:ウイルスの受容体結合を阻害する抗体で、動物実験では100%の生存率が確認されています。一部で人道的利用の実績があります。
- レムデシビル:広範なウイルスに効果がある薬で、動物モデルで有効性が期待されています。
- リバビリン:過去の流行時に使用されましたが、効果については議論が分かれています。
また、ワクチン開発も進められており、「ChAdOx1 NipahB ワクチン」と呼ばれるオックスフォード大学が開発したワクチンでは、2025年12月には世界で初めてバングラデシュで第II相臨床試験が開始されています。
このように、ニパウイルスに対して有効な治療薬はないものの、日進月歩で開発が進んでいる状況です。
(参照:Twenty Years of Nipah Virus Research: Where Do We Go From Here?)
(参照:Nipah Virus Vaccine)
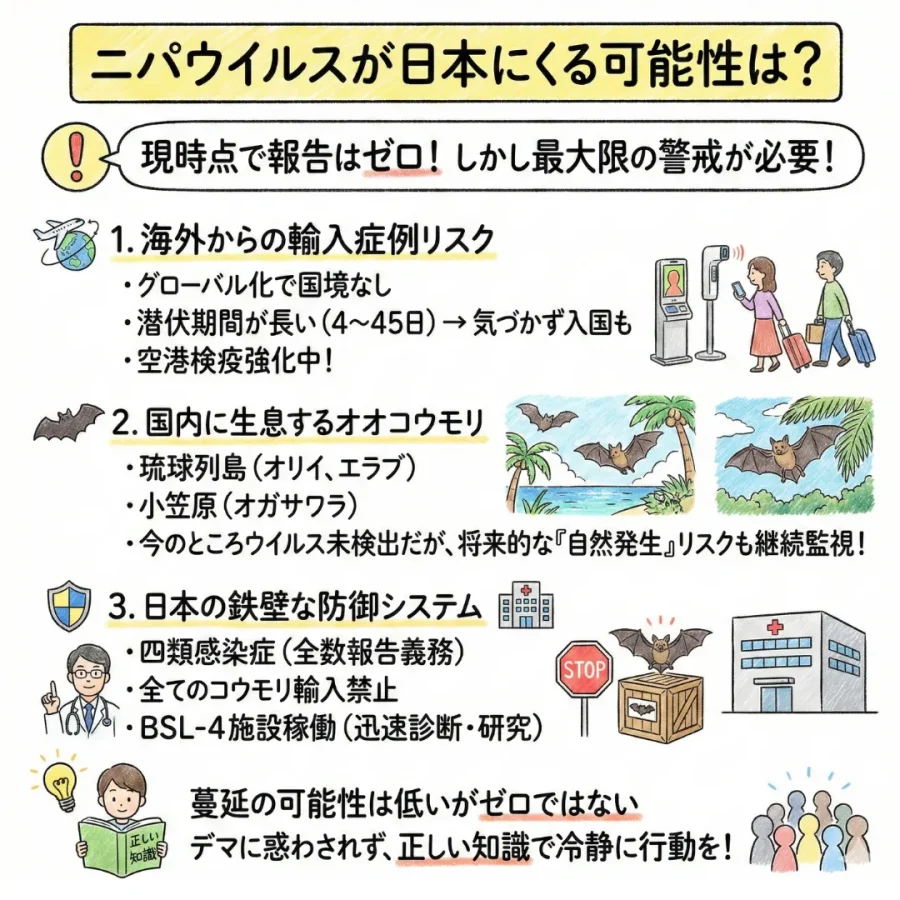
ニパウイルスが日本にくる可能性は?
では、ニパウイルスが日本に来る可能性があるのでしょうか?
まず現時点で国内での感染例や、海外からの輸入症例は一度も報告されていません。しかし、最大限に警戒すべきでしょう。以下の日本にくる可能性について以下の3つの観点から考えてみます。
1.海外からの輸入症例のリスク
グローバル化が進んだ現代において、感染症に国境はありません。2025年末から2026年1月にかけてインドで発生した小規模なアウトブレイクを受けて、アジア各国の主要空港では検疫体制が強化されています。
厚生労働省や国立感染症研究所の資料によると、ニパウイルスは潜伏期間が4日から14日(長い場合は45日)と比較的長いため、感染に気づかないまま入国してしまう「輸入症例」の可能性はゼロとは言い切れません。特に、流行地域からの帰国者や入国者が、機内で発症したり、入国後に症状が出たりするケースは、常に警戒されています。
2.日本国内に生息する「オオコウモリ」の存在
実は、ニパウイルスの運び屋であるオオコウモリの仲間は、日本にも住んでいることをご存知でしょうか。
- 琉球列島に生息する「オリイオオコウモリ」や「エラブオオコウモリ」
- 小笠原諸島に生息する「オガサワラオオコウモリ」
これらはニパウイルスを保有している可能性が指摘されている「Pteropus(プテロプス)属」に含まれます。
国立感染症研究所などの調査(2024年時点の報告など)では、国内のオオコウモリからニパウイルスが検出された例はありません。
しかし、近隣諸国でのウイルスの広がりや、気候変動によるコウモリの移動ルートの変化などを考慮すると、将来的な「自然発生」のリスクについても、継続的なモニタリングが必要だと考えられています。
3.日本の鉄壁な防御システム
日本政府も、ニパウイルスの上陸に対して手をこまねいているわけではありません。現在、以下のような強力な法的・物理的な対策が講じられています。
- 感染症法による分類:ニパウイルス感染症は、エボラ出血熱などと同じ「一類感染症」ではなく、動物からヒトへの感染が主であることから「四類感染症」に指定されています。これにより、医師による全数報告が義務付けられています。
- 輸入禁止措置:2003年の法改正以降、すべてのコウモリ類の輸入が厳しく禁止されています。
- BSL-4施設の稼働:東京都武蔵村山市にある国立感染症研究所のBSL-4(バイオセーフティレベル4)施設では、ニパウイルスのような極めて危険な病原体を安全に扱い、迅速に診断・研究できる体制が整っています。
これらとこれまでのニパウイルスの感染症報告例の絶対数を考えると、ニパウイルスがただちに日本にきて蔓延ということは非常に低いでしょう。ヒトからヒトへの感染も、インフルエンザや新型コロナウイルスのように空気感染で爆発的に広がる性質のものではなく、あくまで「濃厚な接触」が主な原因だからです。
しかし、ゼロともいえません。例えば、潜伏期間中に渡航し長期間滞在した場合などは持ち込まれる可能性は十分ありますよね。かといって、東南アジア、インドからの渡航をすべて封鎖するということも現実的ではないでしょう。ニパウイルスが撲滅するであろう「明確な期間」を定めることができないからです。
未知のウイルスに対して私たちができる最善の策は、デマに惑わされず、正しい知識を持って冷静に行動することではないでしょうか。
私たちにできる「日々の備え」とアドバイス
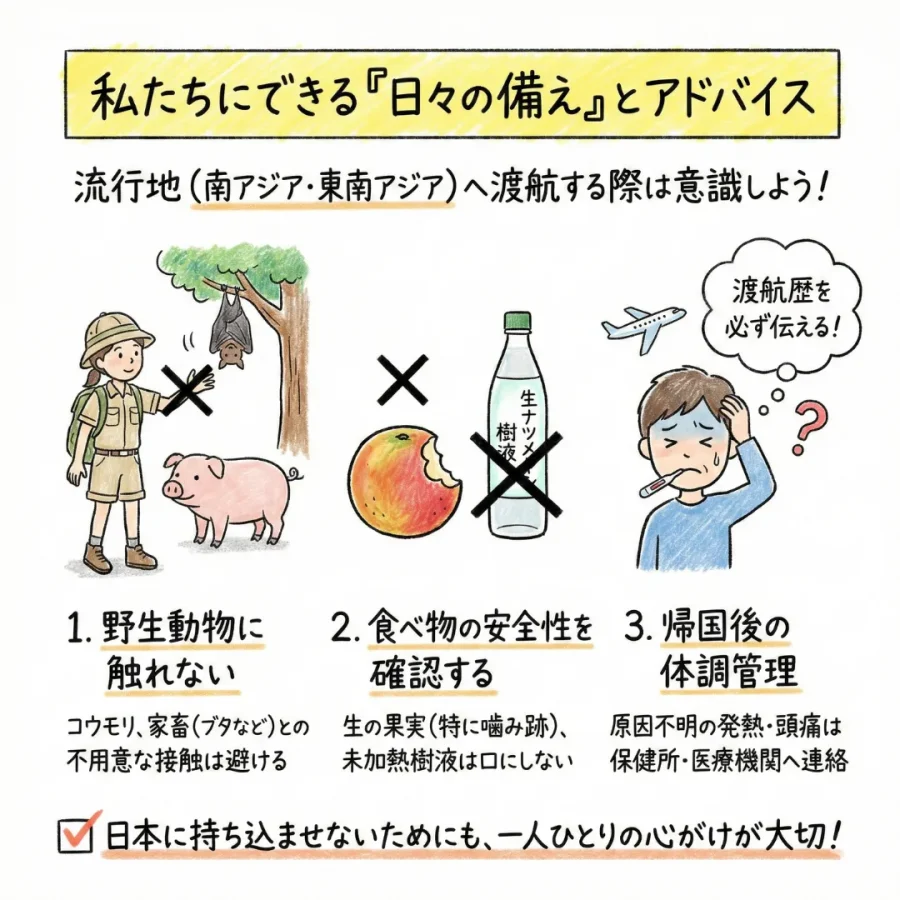
ぜひ日本にニパウイルスを持ち込ませないためにも、流行地(特に南アジアや東南アジア)へ渡航する際は、以下のポイントを意識してみてください。
- 野生動物に触れない:特にコウモリや、現地の家畜(ブタなど)との不用意な接触は避けましょう。
- 食べ物の安全性を確認する:現地の生の果実(特に噛み跡があるもの)や、未加熱のナツメヤシ樹液は口にしないようにしてください。
- 帰国後の体調管理:もし帰国後に原因不明の発熱や頭痛があった場合は、速やかに保健所や医療機関に連絡し、必ず「どこへ行っていたか」を伝えるようにしてください。
ニパウイルスという名前を初めて聞いた方も、今回の解説で少し身近な、でも注意すべき存在として捉えていただけたなら幸いです。
【この記事を書いた人】
一之江駅前ひまわり医院院長の伊藤大介と申します。プロフィールはこちらを参照してください。












この記事へのコメントはありません。