「健康診断で、血清クレアチニン値が少し高めですねと言われた…」
「腎臓の機能が低下しているかもしれないと聞いて、不安に思っている…」
そんな経験、みなさんにも心当たりがありませんか?クレアチニンという言葉は聞いたことがあっても、その数値が一体何を意味しているのか、そして高くなるとどうなるのか、詳しくは知らない方も多いかもしれません。
クレアチニンの数値は、私たちの腎臓の健康状態を示す非常に大切なバロメーターです。しかし、数値が高いからといって、必ずしもすぐに深刻な腎臓病を意味するわけではありません。時には、食事や薬、サプリメントなどが原因で一時的に上昇することもあるのです。
今回は、最新の医学論文で報告されている内容に基づき、クレアチニン値が上がる原因から、数値を改善し、大切な腎臓を守るための具体的な方法まで、専門的な内容を分かりやすく解説していきます。
クレアチニンとは?
クレアチニンは、筋肉を動かすためのエネルギー源である「クレアチン」が利用された後に出る老廃物です。この老廃物は血液中を流れ、最終的に腎臓でろ過されて尿として体の外に排出されます。
腎臓の主な役割は「重要なものは体内に再吸収して、不必要なものは外へ出して、体内の状態を一定に保つ」こと。
腎臓の「糸球体」という場所では、1日に150リットルもの尿がろ過されます(これを原尿といいます)。そのうち、実際の尿は1.5リットルほどなので、99%は体内に再吸収されます。腎臓は要らないものを「厳選」して排泄してくれてるんですね。
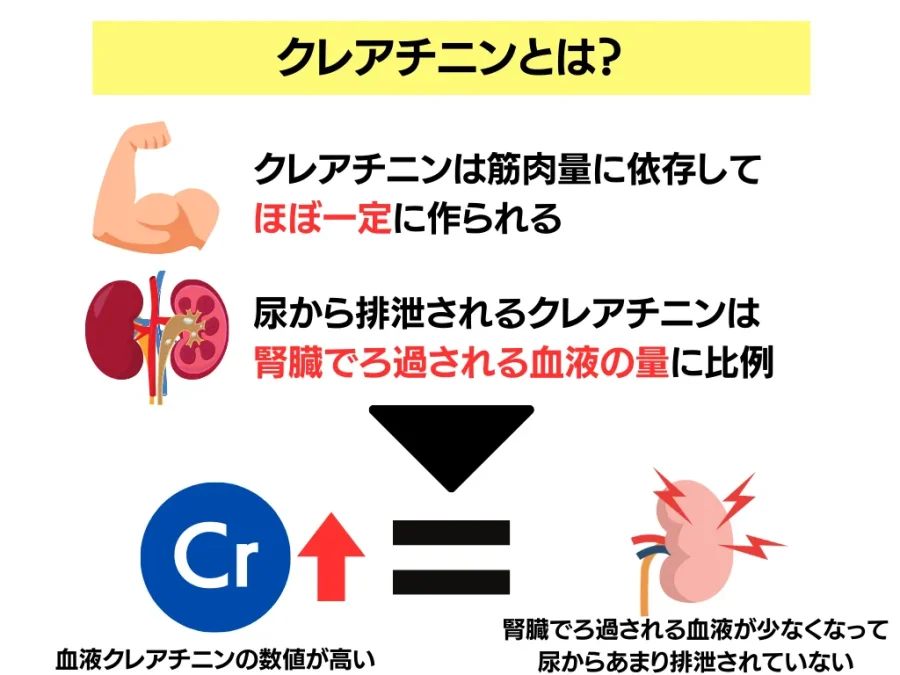
実は、筋肉で作られて老廃物として出される「クレアチニン」は筋肉量に依存してほとんど一定に作られ、尿から排泄されるクレアチニンは腎臓でろ過される血液の量に比例するという不思議な性質があります。
そのため、基本的に「血液中のクレアチニンの数値が高い」イコール「腎臓でろ過される血液が少なくなって、尿からあまり排泄されていない」ということになり、クレアチニンが直接腎臓の機能を示すということがわかったというわけです。
クレアチニンやクレアチニンを利用した「クレアチニン・クリアランス(CCR)」「推定糸球体ろ過量(eGFR)」は、高精度に腎臓の機能を推定できる指標として、世界中で使われています。
(後述しますが、例えば筋肉量が極端に少ない方では、クレアチニンで腎機能を正確に示さない事があります。その場合、シスタチンCという別の血液データを用いて腎機能を評価することがありますね)

クレアチニンの基準値は?
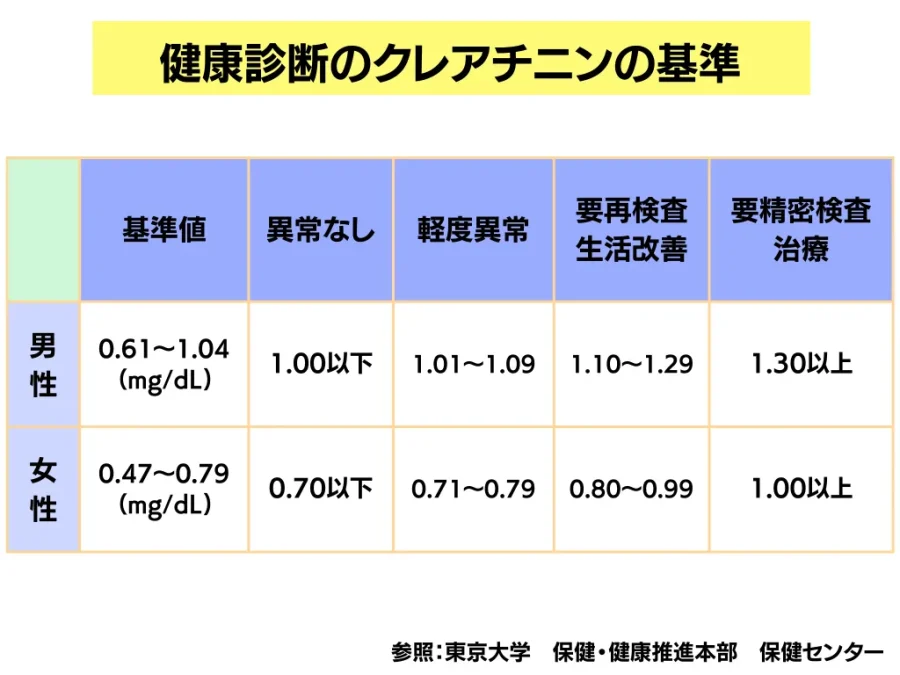
クレアチニンの基準値は「日本人間ドック・予防医療学会 2025年度版」によると、以下の通りとなっています。ぜひ自身の健康診断の結果と見比べてみてください。
- 判定区分A:異常なし
- 男性:1.00 mg/dL 以下
- 女性:0.70 mg/dL 以下
- 意味合い:腎機能に特に問題は見られない正常な範囲です。
- 判定区分B:軽度異常
- 男性:1.01 – 1.09 mg/dL
- 女性:0.71 – 0.79 mg/dL
- 意味合い:基準値をわずかに超えていますが、経過観察となることが多い範囲です。
- 判定区分C:要再検査・生活改善
- 男性:1.10 – 1.29 mg/dL
- 女性:0.80 – 0.99 mg/dL
- 意味合い:腎機能が低下している可能性があり、生活習慣の見直しや定期的な再検査が推奨される段階です。
- 判定区分D:要精密検査・治療
- 男性:1.30 mg/dL 以上
- 女性:1.00 mg/dL 以上
- 意味合い:腎機能の低下が強く疑われるため、専門医による詳しい検査や治療が必要です。
ただし、クレアチニンだけでは筋肉量の個人差があるため、最近の健康診断ではeGFR(推算糸球体濾過量)という指標が重視されています。これは、クレアチニン値に年齢や性別を加えて計算したもので、「腎臓の働きを100点満点で採点したもの」と考えると分かりやすいでしょう。
このeGFRが3ヶ月以上にわたって60を下回ると、慢性腎臓病(CKD)と診断される一つの目安になります。
「eGFR」については日本腎臓病学会の「腎機能測定ツール」でも公表しておりますので、参考にしてみるとよいでしょう。eGFRが60以下になったら、一度医療機関に受診するとよいですね。
(参照:東京大学 保健・健康推進本部 保健センター「クレアチニン」)
クレアチニンが高くなる原因は?

では、どうしてクレアチニンが高くなってしまうのでしょうか。
クレアチニン値が上昇する原因は、大きく分けて2つのパターンがあります。一つは「本当に腎臓の機能が低下している場合」、もう一つは「腎機能は正常なのに、見かけ上数値が上がっている場合」です。
① 本当に腎臓の機能が低下している場合
これは、腎臓のフィルター能力(GFR)が実際に落ちている状態ですね。
- 慢性腎臓病(CKD): 最も一般的な原因です。高血圧や糖尿病などが原因で、腎機能が数ヶ月から数年かけて徐々に低下していきます。クレアチニン値がわずかでも持続的に高い場合、将来の心血管イベントや死亡のリスクが有意に高まることが分かっています。
- 急性腎障害(AKI): 重度の感染症や薬剤、脱水などによって、数時間から数日の間に急激に腎機能が悪化する状態です。クレアチニン値が基準値の1.5倍以上に急上昇することが診断の目安となります。
- 脱水など(腎臓への血流低下): 脱水や心不全などによって腎臓へ送られる血液の量が減ると、フィルター機能が一時的に低下し、数値が上がります。この場合、血液中の尿素(BUN)も同時に顕著に上昇するため、BUN/CRE比が20以上になることが診断の手がかりとなります。
ほかにも、腎盂腎炎などの感染症で上がったり、薬剤で本当に腎機能低下をきたしたり(有名なのは解熱剤であるロキソニンやイブといった「NSAIDs」とよばれるものです)など、さまざまな理由で低下します。
② 腎臓は悪くないのに数値が上がる「見かけ上」の原因
実は、腎臓の働きは正常でもクレアチニン値が上がることがあります。例えば次の通りです。
- お肉の食べ過ぎ: 調理された肉(特に焼き肉など)を食べると、肉に含まれるクレアチンがクレアチニンに変化して吸収されるため、一時的に血清クレアチニン値が最大30%も上昇することがあります。
- クレアチンサプリ: アスリートなどが摂取するクレアチンサプリも、体内でクレアチニンに変わるため、数値を上昇させる原因になります。
- 特定の薬の影響: 抗菌薬のトリメトプリムや胃薬のシメチジン、脂質異常症治療薬のフェノフィブラートといった一部の薬は、腎臓の尿細管からクレアチニンが排出されるのを邪魔します。その結果、フィルター機能(GFR)は正常なのに、血液中のクレアチニン値だけが上昇することがあります。
- 検査方法による影響:古い検査法(Jaffe法)では、血中の他の物質に反応して実際より高い値が出ることがありました。現在の酵素法ではこの影響は少なくなっています。
このように、さまざまな原因でクレアチニンがあがることがあります。そのため、クレアチニン以外の指標で評価することも時には必要になるでしょう。
(参照:National Library of Mediciine「Creatinine Clearance」)

クレアチニンを下げる方法は?
-1.webp)
では、クレアチニンを下げるにはどうすればよいのでしょうか?
実は前提として、一度低下した腎機能を元通りにすることはできません。したがって急激にクレアチニンを下げる方法は現時点ではありません。そのため、「いかにこれ以上腎臓病を進行させないか」が大切になってきます。
そのために、まずは次を意識してみるとよいでしょう。
① 食事を意識してみる
腎臓は動脈硬化や生活習慣病と非常に密接な関係があるので、食事はもっとも気を付けた方がよいポイントになります。例えば
- 塩分を控える:血圧を管理し、むくみを防ぐために、1日6g未満の減塩は慢性腎臓病の進行を抑える意味で非常に重要です。
- タンパク質の調節を適宜行う:たんぱく質の摂りすぎは、老廃物を増やし腎臓に負担をかけます。慢性腎臓病が進行するにつれて、より厳格な制限が必要になります。
- 心臓によい食べ物を食べる
- アルカリ性食品(野菜や果物の摂取など)を積極的にとる
- 進行したらカリウムの調節が必要:腎機能が低下するとカリウムを排出しにくくなるため、ステージG3b以降では、不整脈の原因となる高カリウム血症を防ぐために制限が必要となります。
- 進行したらリンの制限も考える
- 適切な水分補給: 脱水を防ぎ、腎臓への血流を保つことは、腎臓を守る基本です。
- ビタミンE: ある研究では、薬物による腎障害に対してビタミンEを補給したところ、血清クレアチニン値が平均で0.32mg/dL低下したと報告されています。これはビタミンEの抗酸化作用が、腎臓を酸化ストレスから守るためと考えられています。
などは重要ですね。まずは「塩分を控える」ことから始めてみましょう。目標は「1日6グラム未満」となります。
詳しくは【医師が解説】腎臓にいい食べ物と悪い食べ物についても参照してみてください。
(参照:Renal protective effects of vitamin E for drug-induced kidney injury: a meta-analysis)
② 運動は腎臓にも大切
「運動と腎臓は関係ない」と思われがちですが、運動は心肺機能を高め、血流をよくし、最大酸素摂取量も増加するため、腎臓にも有用であるという報告がかず多くあります。
特に、有酸素運動トレーニングやレジスタンストレーニング、またはそれらを組み合わせたトレーニングを6か月以上続けて行うことで、糸球体ろ過の改善と腎機能低下を防止する作用が報告されています。
もちろん無理のない範囲で行うことは大切ですが、クレアチニンが上昇してきている方は、食事だけでなく運動も意識してみるとよいでしょう。
(参照:Effects of Different Types of Exercise on Kidney Diseases)
③ 薬物療法も検討する
現在ではさまざまな薬が腎臓保護目的や腎機能低下に伴う合併症を予防する目的で使われます。例えば次の通りです。
- RAS系阻害薬(ACE/ARB): 血圧を下げる薬の一種で、腎臓の糸球体への圧力を低減して腎臓を保護します。
- SGLT-2阻害薬: 糖尿病の治療薬で、尿から糖分を排出して血糖値をコントロールすることで、心臓と腎臓を保護する効果があります。
- ミネラルコルチコイド受容体拮抗薬: 血圧を下げる薬であり、腎臓を保護する効果があります。
- 貧血の治療薬: 腎臓病で貧血が生じることがあり、ESA製剤やHIF-PH阻害薬などの造血剤が用いられます。
- カリウムのコントロール: 腎機能の低下によって血中のカリウムが増加するため、カリウムの吸収を抑える薬が使用されますることがあります。
- ビタミンD製剤: 腎臓病によるビタミンD不足を補うため、ビタミンD製剤が処方されることがあります。
- リン吸着薬: 腎臓の機能低下によりリンが体内に蓄積するため、リンを腸で吸収しないようにする薬が使用されます。
- 重曹: 腎臓が機能低下すると体が酸性に傾くため、重曹というアルカリ剤が使用されることがあります。
腎臓を守るために、非常に多くの薬が使われていることがわかりますね。
生活習慣で頑張るには限界があります。また、膠原病などの基礎疾患によっては免疫抑制剤などまったく違う治療が必要になることもあります。
そのため、腎機能の低下が進行してきたら素直に医療機関に受診することが大切です。当院でも慢性腎臓病の治療も行いながらも、精査が必要な場合には適宜、腎臓内科専門施設に紹介するようにしています。
「自分でなんとかしよう」と頑張りすぎないで、ぜひ当院やお近くの内科に相談してくださいね。
【この記事を書いた人】
一之江駅前ひまわり医院院長の伊藤大介と申します。プロフィールはこちらを参照してください。
あわせてこちらもオススメです
- 【AST・ALT・γ-GTP】肝臓の数値が悪いといわれたら?肝機能の数値を下げる方法も解説
- 【医師が解説】加工肉は体に悪いのはなぜ?加工肉・赤身肉との付き合い方について解説
- 寿命を延ばす食べ物は?長寿の秘訣を医学論文から検証します!
- 地中海食は認知症やダイエットに効果がある?地中海食の論文によるエビデンスを紹介!
- 【医師が解説】腎臓にいい食べ物と悪い食べ物について
- 【2025年最新】高血圧の新しい基準と対策について【日本は厳しい?】













この記事へのコメントはありません。